Ostatnia aktualizacja 28 lipca 2022
Streszczenie
Zawał nerki jest rzadkim zakrzepowym powikłaniem migotania przedsionków (AF). Rozpoznanie tej choroby może być trudne ze względu na jej rzadkość i fakt, że jest związana z wieloma innymi patologiami. Nie ustalono do tej pory wytycznych dotyczących leczenia; pomimo użycia wielu metod, w tym leków ogólnoustrojowych trombolitycznych, dotętniczych leków trombolitycznych i antykoagulacji. W niniejszym artykule zamieszczono recenzję patogenezy ostrego zawału nerek z naciskiem na migotanie przedsionków, jako ważnej etiologii.
Wprowadzenie
Kiedyś uważano, że ostry zawał nerki (ARI) to rzadka choroba. Dzisiaj diagnozuje się ją coraz częściej, ze względu na częstsze występowanie pacjentów z migotaniem przedsionków, którzy mają zwiększone ryzyko występowania zjawisk zakrzepowych. Jednak jest to nadal niedostatecznie diagnozowana i pomijana przyczyna dysfunkcji nerek. Objawy są mylące ponieważ mogą naśladować kolkę nerkową , odmiedniczkowe zapalenie nerek lub inne okoliczności [1, 2]. Ważna jest wczesna diagnoza, ponieważ czynność nerek może zostać przywrócona poprzez rewaskularyzację niedrożnego naczynia [3].
Raport z analizy przypadku
Mieszkanka Kaukazu w wieku 71 lat z historią medyczną wykazującą leczenie nadciśnienia i choroby tętnic obwodowych, obecnie skarży się na prawostronny ból okolicy lędźwiowej oraz krwiomocz. Pacjentka nie przechodziła migotania przedsionków (AF). Ból w okolicy lędźwiowej zaczął się u niej nagle, jeden dzień przed zgłoszeniem się do szpitala. Był związany z nudnościami, wymiotami oraz wzdęciem. Kobieta zaprzecza występowaniu zwiększonej częstotliwości oddawania moczu czy bólu podczas jego oddawania. Leki przyjmowane przez nią w domu to aspiryna, metoprolol dwa razy dziennie oraz rozuwastatyny.
Jej ciśnienie krwi wynosiło 165/77 mm Hg, a jej tętno 67. Podczas badania miała puls w regularnym tempie i rytmie, bez przyspieszenia czy szmerów. Występował u niej jednak objaw Goldflama, odczuwała ból w prawym górnym rogu. Dalsza część badania fizykalnego dotyczyła zmniejszenia impulsów kończyn dolnych. Wstępna ocena pacjentki wykazała normalny poziom TSH, mikroskopijnie krwiomocz z kilku erytrocytów w moczu i kreatyninę 1,26 mg.dL, ponad poziom bazowy 0,72 mg/dl. Wstępny elektrokardiogram (EKG) wykazał niezmieniony blok lewej odnogi pęczka oraz prawidłowy rytm zatokowy.
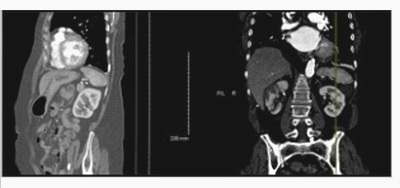
Zrobiono tomografię komputerową (CT) jamy brzusznej bez kontrastu, która wykazała prawostronny zawał nerki oraz małe zawały w lewej stronie (Ryc. 1). Angiografia CT jamy brzusznej i klatki piersiowej nie wykazała patologii aorty, ale też nie potwierdziła dwustronnych zawałów nerkowych. Zrobiono echo klatki piersiowej, które pokazało umiarkowane powiększenie lewego przedsionka bez zakrzepu i normalną frakcję wyrzutową lewej komory.
| Ryc. 1. CT jamy brzusznej pokazujące dwustronny zawał nerki. |
W drugim dniu pobytu w szpitalu, monitor urządzenia telemetrycznego pokazał zaburzenia rytmu, sugerujące migotanie przedsionków, zostało to potwierdzone przez EKG. Postawiono diagnozę napadowego migotania przedsionków. Skala CHA2DS2-VASc wynosiła 6, czyli ryzyko wystąpienia powikłań zakrzepowo-zatorowych jest bardzo duże. Pacjentce podano oprócz warfaryny, heparynę dożylnie i kontynuowano leczenie beta-blokerami dla regulacji szybkości migotania przedsionków. Ze względu na wysoki wynik w skali CHA2DS2-VASc, pacjentka dożywotnio musi przyjmować leki przeciwzakrzepowe.
Kreatyniny u pacjentki w ciągu tygodnia uległy poprawie i wróciły do ilości wyjściowej 0.8.
Omówienie
Budowa anatomiczna nerek – naczynia
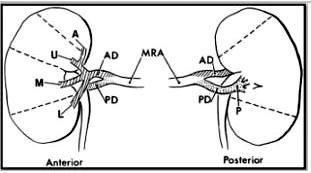
Aorta jamy brzusznej prowadzi do tętnic nerkowych na poziomie kręgów L1-L2. W większości przypadków tętnica nerkowa ma odcinki, które dzielą się na przednie, tylne i wewnątrz płucne stanowiące podstawę dla segmentów:szczytowego, górnego, środkowego, dolnego i tylnego. Naczynia segmentowe wchodzą w głąb miąższu nerki, by w końcu dotrzeć do naczyń włosowatych i kłębuszków [4] (Fig. 2). Istniej przekonanie, że cyrkulacja nerek jest to miejsce spoczynkowe dla maksymalnie do 2,3 % zatorów tętniczych [5] (Ryc. 3-5).
| Ryc. 2. Schemat segmentów tętniczych nerek. Wyróżnia się 5 segmentów. Oznaczenie przedstawia: główną tętnicę nerkową (MRA); odcinek tylny (PD); odcinek przedni (AD). Segmenty są oznaczone A (szczytowy), U (górny), M (środkowy), L (dolny), and P (tylny). |
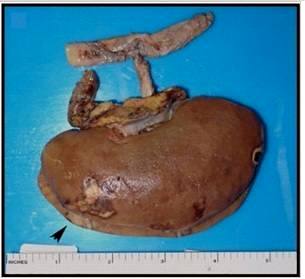
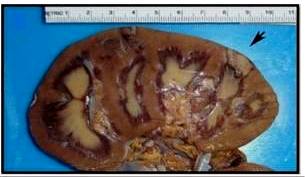
| Ryc. 3. Nerka 58-letniego mężczyzny z nadciśnieniem i cukrzycą, który zmarł z powodu ostrego zawału serca. Podczas sekcji zwłok stwierdzono ostry zawał nerki (ARI). |
| Ryc. 4. Całkowity obraz kory nerki z widocznym zawałem. Wielkość zawału 5.0 cm obrazuje czarna strzałka. |
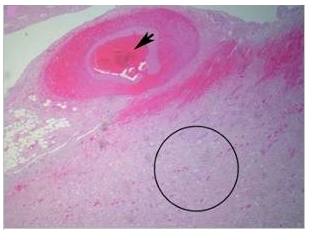
| Ryc. 5. Mikroskopowy obraz zakrzepu tętniczego. Czarna strzałka wskazuje zbiornik całkowicie zamknięty przez skrzeplinę. Natomiast czarny okrąg zaznacza miejsce zawału. |
ARI ( ostry zawał nerki) prezentacja i diagnoza
Zawał nerek jest często błędnie mylony z innymi schorzeniami, w tym z kamicą nerkową, ostrym odmiedniczkowym zapaleniem nerek. Wyglądają bardzo podobnie stąd pomyłki [2].
Większość pacjentów z ARI ma ok. 60 lat, skarży się na ból w okolicy lędźwiowej i krwiomocz, bez dominacji w kierunku nerki prawej lub lewej. Ostre podwyższenie ciśnienia krwi jest uważane za drugorzędne w stosunku do układu hormonalno-enzymatycznego: renina–angiotensyna–aldosteron. Inne widoczne objawy to gorączka, nudności i wymioty. Czasami infekcja nerki przebiega bezobjawowo i jest wykrywana przypadkowo podczas tomografii komputerowej [1,6,7]. Szacuje się, że zawał nerki wykrywa się podczas sekcji zwłok u 1,4% przypadków [8].
Zauważalne może być zwiększenie liczby krwinek białych. Znaleziono inne markery surowicy stale podwyższone i zawierające fosfatazę alkaliczną, fibrynogen, białko C-reaktywne i aminotransferazę asparginianową. Najbardziej czułym markerem jest dehydrogenaza mleczanowa w surowicy, ale nie jest specyfikacja [1, 9]. Angiografia może zdiagnozować praktycznie wszystkie przypadki niewydolności, ale CT jest kluczem do diagnozowana niedrożności tętnicy nerkowej i ma wysoką wykrywalność zawału nerki [10].
ARI patogeneza
Najbardziej powszechne jest istnienie kilku mechanizmów łączących zawał nerki ze zjawiskiem zakrzepowo-zatorowym. Taką i inną etiologię omówiono poniżej.
Zjawisko zakrzepowo-zatorowe
Migotanie przedsionków (AF) poprzedzone jest zjawiskami zatorowymi, pacjenci z chorobami niedokrwiennymi i zastawkowymi są w grupie podwyższonego ryzyka jeśli chodzi o infekcję nerek [11]. Patogeneza zatorów wiąże się z niedrożnością naczyń tętnicy nerkowej spowodowanych przez cholesterol lub skrzepami krwi [12,13]. AF jest najczęstszą etiologią przy zawale nerek i najważniejszą przyczyną zjawisk zakrzepowo-zatorowych [8].
AF jest jednym z najbardziej powszechnych zaburzeń rytmu serca, stanowiących więcej niż 467,000 przyjęć do szpitala rocznie w Stanach Zjednoczonych. Szacuje się, że 2% Amerykanów w wieku mniej niż 65 lat i do 9% w wieku powyżej 65 lat mają AF. AF zwiększa ryzyko udaru i / lub powikłań zakrzepowo-zatorowych ze względu na tworzenie się skrzeplin w przedsionku, a zwłaszcza w uszku lewym przedsionka. Tworzenie się skrzepliny przy AF jest klasycznie przypisywane zastojowi przepływu krwi, ale teraz staje się jasne, że jest to wieloczynnikowe. Utrata skoordynowanego skurczu lewego przedsionka wraz z migotaniem przedsionków dylatacji prowadzi do zastoju przepływu krwi. Anatomiczne zmiany obserwowane w migotaniu przedsionków jak denudacja wsierdzia, a nawet obrzęk i włóknikowe zmiany mogą również odgrywać pewną rolę. Zwiększony poziom protrombiny, fragmentów protrombiny 1 i 2, czynnika tkankowego i vWF jest widoczny i nie jest nowe odkrycie, co do roli IL-6, oraz czynników wzrostu (np. VGEF) jako czynników przyczyniających się do tworzenia skrzeplin. Zarówno IL-6 i VEGF może zwiększyć wytwarzanie czynnika tkankowego i zwiększyć AF [14].
Wynik CHA2DS2-VASc jest stosowany w migotaniu przedsionków by niezależnie od wady zastawkowej obliczyć roczne ryzyko udaru. Przydziela się punkty: astoinowa niewydolność serca (jeden punkt), nadciśnienie tętnicze (jeden punkt), wiek ≥ 75 (dwa punkty), cukrzyca (1 punkt), wcześniejszy udar, przemijający napad niedokrwienny lub choroby zakrzepowo-zatorowe (dwa punkty), choroba naczyniowa (jeden punkt), wiek 64-74 (jeden punkt) i płeć żeńska (jeden punkt). Wzrost wyniku CHA2DS2-VASc u pacjenta jest związany częstością rocznych powikłań zakrzepowo-zatorowych [14].
Korzets wraz z współpracownikami ocenili 11 pacjentów hospitalizowanych w latach 1997 i 2000 z powodu zawału nerki. Wynik tego przeglądu szacowano na 0.007% w jednym ośrodku, 60% przypadków wykazało AF jako przyczynę. We wszystkich badanych przypadkach diagnoza zawału nerki została opóźniona, nie była zdiagnozowana od początku. U 10 z 11 pacjentów zostały odzyskane funkcje nerek [7].
Hazanov wraz z współpracownikami opisał przypadek 44 chorych z zwałem nerki. W latach 1948 i 2002, z których 40 pacjentów (90%) miało AF i 4 (10%) migotanie przedsionków z szybką czynnością komór. Dwoje pacjentów (4%) przyjmowało terapeutycznie werferynę, a pomimo to cierpiało na zawał nerki. W wyniku tego funkcjonowanie nerek stwierdzono u 38 pacjentów. Normalną czynność nerek podczas obserwacji miało 61%, natomiast u 18 i 8% skończyło się niewydolnością (kreatynina > 2 mg/dl) i schyłkową niewydolnością nerek odpowiednio. W dwóch przypadkach (4%) stwierdzono obustronne zajęcie nerek [15].
W duńskim badaniu przeprowadzonym przez Frosta i współpracowników, 14,917 mężczyzn i 14,945 kobiet ze zdiagnozowanym AF obserwowano od momentu rozpoznania do pierwszego zdarzenia zakrzepowo-zatorowego, śmierci lub do końca 1993 roku. Z tej grupy wyłoniono 2% u których rozwijały się zakrzepy i zatory w tętnicy nerkowej [16].
Na oddziale pomocy doraźnej, Antopolsky wraz z współpracownikami wykonał badanie retrospektywne. Obserwowano 38 pacjentów oddziału ratunkowego, u których rozpoznano zawał nerki w trakcie 10 lat. Pacjentów u których zawały powstały w wyniku urazu, choroby wieńcowej, operacji i tych od razu zdiagnozowanych wyłączono z badania. Najczęstszą etiologią było AF ( 14,37%), inne przyczyny to zapalenie i nad-krzepliwość krwi (6, 16%), zapalenie wsierdzia (3,8%), inne (10,26 %) oraz nieznane (5,13%) [10].
Wrodzone i nabyte czynniki skazy krzepnięcia krwi
Zaburzenia nad-krzepliwości są rzadką przyczyną zawału nerki. Wśród nich odgrywają ważną rolę zespół antyfosfolipidowy (APS), niedobór antytrombiny III, Czynnik V Leiden, braki białka C i S, hiperhomocystynuria i czerwienica prawdziwa [17, 18]. APS może spowodować zarówno powikłania zakrzepowe tętnicze i żylne, a gdy te wydarzenia dotyczą głównie kończyn dolnych w głębokich żyłach i tętnic mózgowych, może być również ukierunkowane na cyrkulację nerek. Następstwem tego może być zawał nerek spowodowany zakrzepicą lub zatorem tętnicy nerkowej z serca lub innych źródeł tętniczych [19]. Rzadkość występowania niedoboru antytrombiny III można uznać jako czynnik sprawczy ARI. Jednak był tylko jeden opis takiego przypadku stwierdzony u 47-letniego mężczyzny z niedoboru antytrombiny III i heterozygotyczności dla protrombiny (G20210A) mutacji genowej, która przerodziła się w dwustronny zawał nerki [20].
Anomalia naczyń
Dysplazja włóknisto-mięśniowa (FMD) i tętniak tętnicy nerkowej zostały zgłoszone jako powód zawału nerki. Zanotowano to skądinąd u zdrowego osobnika, który skarżył się na ostry ból w okolicy lędźwiowej. Dwustronny ARI i dwustronna FMD, w tym przypadku została wykryta. W takich przypadkach leczenie odbywa się za pomocą umieszczenia stentu, co prowadzi do całkowitego zaleczenia nerek [21].
Uraz
Zawał nerki opisuje się jako przenikliwy tępy uraz z możliwością całkowitego odzyskania funkcji nerek po leczeniu zachowawczym z antykoagulacją. Dysfunkcję nerek ocenia się w 5 stopniach, ocena 5 jest najgorsza. Uraz nerek wtórny zwykle pojawia się, gdy występuje uszkodzenie błony i tworzenie skrzepu w tętnicy nerkowej. Czasami uszkodzenie nerek może być spowodowane ciężkim krwotokiem zaotrzewnowej. Odnotowano jak uraz ciężkie skurcze tętnicy nerkowej, powodujące zmniejszenie przepływu [9, 22].
Idiopatyczny
Idiopatyczna etiologia w zawale nerki jest ważna. Szacuje się, że w niektórych przypadkach (do 60% przypadków) zawały nerki się samoistne. Pacjenci tacy byli młodsi i bardzo prawdopodobne, że byli to palacze papierosów. Jednak taka idiopatyczna etiologia mogła być przeszacowane, gdyż istnieje znaczna liczba tych pacjentów ze stanem nad-krzepliwości jak hiperhomocysteinemia, niedobór antytrombiny i białka S i C [18].
Rzadsze przyczyny
Zawał nerki przypisywano także używaniu kokainy wywołującej zwężenia naczyń, stres oksydacyjny i powodującej miażdżycę [23]. Zawał nerki odnotowano również przy infekcji – Mukormykozie, gdy nerka angażuje się w zwalczanie infekcji. [18].
Leczenie
Choć wytyczne dotyczące leczenia nie zostały ustalone, konserwatywnie stosuje się leczenie trombolityczne lub przeciwzakrzepowe. Wydają się być skuteczne, kreatynina powróciła do linii podstawowej w ciągu kilku dni, w większości przypadków przy zawałach nerek odzyskano ich funkcje. Podstawą diagnozowania ARI u pacjenta jest obserwacja, gdy występują bóle w okolicy lędźwiowej i krwiomocz. Konieczne jest szybkie rozpoznanie i leczenie.
Konflikt interesów
Autorzy tego manuskryptu nie deklarują żadnego konfliktu interesów.
Odniesienia
Bouassida K, Hmida W, Zairi A, Hidoussi A, Jaidane M, Slama A, Sorba NB, et al. Bilateral renal infarction following atrial fibrillation and thromboembolism and presenting as acute abdominal pain: a case report. J Med Case Rep. 2012;6:153.
Huang CC, Kao WF, Yen DH, Huang HH, Huang CI, Lee CH. Renal infarction without hematuria: two case reports. J Emerg Med. 2006;30(1):57-61.
ANA MARIA GOMEZ ARA1, et al. Acute renal infarction: an underdiagnosed cause of abdominal pain. Emergencias. 2010;22:117-119.
Stephens FD, Smith ED, Hutson JM. Ureterovascular hydronephrosis and the aberrant renal vessels. In: Congenital Anomalies of the Kidney, Urinary and Genital Tracts. 2nd. New York: Informa Health Care; 2002:275-280.
Goldberg G. Renal infarction. Ann Emerg Med. 1985;14(6):611-614.
Bande D, Abbara S, Kalva SP. Acute renal infarction secondary to calcific embolus from mitral annular calcification. Cardiovasc Intervent Radiol. 2011;34(3):647-649.
Korzets Z, Plotkin E, Bernheim J, Zissin R. The clinical spectrum of acute renal infarction. Isr Med Assoc J. 2002;4(10):781-784.
Bourgault M, Grimbert P, Verret C, Pourrat J, Herody M, Halimi JM, Karras A, et al. Acute renal infarction: a case series. Clin J Am Soc Nephrol. 2013;8(3):392-398.
Ucar A, Yahyayev A, Agayev A, Yanar F, Bakan S, Bulakci M, Akman T, et al. Severe spasm of the renal artery after blunt abdominal trauma simulating end-organ infarction. Case Rep Med. 2010;2010:207152.
Antopolsky M, Simanovsky N, Stalnikowicz R, Salameh S, Hiller N. Renal infarction in the ED: 10-year experience and review of the literature. Am J Emerg Med. 2012;30(7):1055-1060.
Lin HC, Shih PM, Chang TH, Ke HL, Wu WJ, Huang CH. Successful thrombolytic therapy for bilateral renal infarction: a case report. Kaohsiung J Med Sci. 2006;22(8):410-414.
Demuynck F, Blanpain S, Brochart C, Morvan J, Boukadoum N, Fuks D, Kocheida M, et al. [Renal infarction: a rare manifestation of patent foramen ovale]. J Radiol. 2008;89(9 Pt 1):1101-1104.
Manfredini R, La Cecilia O, Ughi G, Kuwornu H, Bressan S, Regoli F, Orzincolo C, et al. Renal infarction: an uncommon mimic presenting with flank pain. Am J Emerg Med. 2000;18(3):325-327.
Watson T, Shantsila E, Lip GY. Mechanisms of thrombogenesis in atrial fibrillation: Virchow’s triad revisited. Lancet. 2009;373(9658):155-166.
Hazanov N, Somin M, Attali M, Beilinson N, Thaler M, Mouallem M, Maor Y, et al. Acute renal embolism. Forty-four cases of renal infarction in patients with atrial fibrillation. Medicine (Baltimore). 2004;83(5):292-299.
Frost L, Engholm G, Johnsen S, Moller H, Henneberg EW, Husted S. Incident thromboembolism in the aorta and the renal, mesenteric, pelvic, and extremity arteries after discharge from the hospital with a diagnosis of atrial fibrillation. Arch Intern Med. 2001;161(2):272-276.
Saeed K. Renal infarction. Int J Nephrol Renovasc Dis. 2012;5(119-123.
Bolderman R, Oyen R, Verrijcken A, Knockaert D, Vanderschueren S. Idiopathic renal infarction. Am J Med. 2006;119(4):356 e359-312.
Sciascia S, Cuadrado MJ, Khamashta M, Roccatello D. Renal involvement in antiphospholipid syndrome. Nat Rev Nephrol. 2014;10(5):279-289.
Wiles KS, Hastings L, Muthuppalaniappan VM, Hanif M, Abeygunasekara S. Bilateral renal artery thrombosis in inherited thrombophilia: a rare cause of acute kidney injury. Int J Nephrol Renovasc Dis. 2014;7:35-38.
Dursun B, Yagci B, Batmazoglu M, Demiray G. Bilateral renal infarctions complicating fibromuscular dysplasia of renal arteries in a young male. Scand J Urol Nephrol. 2012;46(1):73-77.
Abdur Baig, et al. Acute Renal Infarction: An Underdiagnosed Disorder. J Med Cases. 2012;3(3):197-200.
Bemanian S, Motallebi M, Nosrati SM. Cocaine-induced renal infarction: report of a case and review of the literature. BMC Nephrol. 2005;6:10.
Inne materiały
- Znakomity
- Bardzo Dobry
- Dobry
- Przeciętny
- Słaby
- Beznadziejny










Więcej
Czy ludzie agresywni powinni być izolowani i co się dzieje z ich mózgiem?
Czy Polsce grozi epidemia Ćpunów?
Ci ludzie są tak głupi a może tak mądrzy albo chorzy?